Académique Documents
Professionnel Documents
Culture Documents
ESPERMATOS
Transféré par
Diana SaldañaTitre original
Copyright
Formats disponibles
Partager ce document
Partager ou intégrer le document
Avez-vous trouvé ce document utile ?
Ce contenu est-il inapproprié ?
Signaler ce documentDroits d'auteur :
Formats disponibles
ESPERMATOS
Transféré par
Diana SaldañaDroits d'auteur :
Formats disponibles
INSTITUTO POLITÉCNICO NACIONAL
ESCUELA NACIONAL DE MEDICINA Y HOMEOPATÍA
PRÁCTICA 3
ESPERMATOSCOPIA
INTEGRANTES:
Cruz Labrada Jennifer Mariana
García Luna Axel Eduardo
León Soto Osvaldo
Méndez Alva Nelly Edith
Saldaña Sáenz Diana Karina
Vieyra Flores Mayra Patricia
GRUPO: 1HM5
FECHA DE ELABORACIÓN: 30 DE AGOSTO DE 2019
FECHA DE ENTREGA: 06 DE SEPTIEMBRE DE 2019
INTRODUCCIÓN
También conocido como espermograma, espermatograma o seminograma, es el
estudio de la calidad de una muestra de esperma. Los parámetros que se evalúan
en la espermatoscopía son:
El volumen de la muestra, el número de espermatozoides que contiene cada mililitro
de semen y el porcentaje de ellos que presentan movilidad.
Según la Organización Mundial de la Salud,la calidad puede ser muy buena (tipo
A), buena (tipo B) in situ (tipo C) y muy mala (los que no se mueven, tipo D). También
se evalúa el porcentaje de espermatozoides cuya forma es “normal” (debe ser
mayor del 14 por ciento) y el número total de espermatozoides móviles útiles. Debe
considerarse que las muestras fluctúan en un rango que varía en función de
diferencias individuales, del tiempo de abstinencia y de detalles finos en la
recolección, así como del intervalo transcurrido entre la obtención y el
procesamiento de la muestra. Los anteriores factores pueden hacer variar los
resultados. Nunca se deberá establecer un diagnóstico con la evaluación de una
sola muestra. Son necesarias cuando menos dos o tres más para establecer un
diagnóstico certero.
El volumen promedio de semen humano de una eyaculación es de 1,5 a 5 mililitros,
con máximo de 15 mL. Depende mucho de la abstinencia sexual previa y del nivel
de excitación durante la actividad sexual. El cuerpo humano elimina periódicamente
el semen almacenado. Si no se eyacula durante un tiempo, se suelen producir
poluciones nocturnas. Menos del 10% del volumen del semen de una eyaculación
corresponde a los espermatozoides. Más del 90% del volumen del semen de una
eyaculación corresponde al líquido seminal.
La densidad normal de los espermatozoides en el semen varía de 50 a 150 millones
por mililitro, por lo que cada eyaculación contiene entre 20 a 150 millones por
milímetro cúbico de espermatozoides.
Para que se produzca la fecundación del óvulo, el semen debe contener más de 20
millones de espermatozoides por mililitro.
Pruebas de la realización del examen:
Viscosidad: Se comprueba la formación de hilos en la muestra. Si la muestra es
altamente viscosa, puede deberse a una disfunción prostática, eyaculación
frecuente o al estado psicológico del paciente.
Volumen: El normal de un eyaculado tras un periodo de 3 a 5 días de abstinencia
es de 2-6 ml.
Color: Es blanco opalescente, ligeramente amarillento. Algunas alteraciones
pueden deberse a contaminación con sangre, presentando color rojizo color amarillo
intenso, debido a la bilirrubina o ingesta de vitaminas; amarillento, por un alto
contenido en leucocitos o medicamentos; o muy transparente, debido a una baja
concentración de espermatozoides.
PH: Varía entre 7,2-8,2. Debe de medirse antes de una hora de la eyaculación, ya
que se libera CO2 que eleva el pH.
Concentración de fructosa: El valor normal es de 13 mmol por muestra. La ausencia
de fructosa en la muestra puede indicar un problema en las vesículas seminales.
Concentración de espermatozoides: El valor normal es de 20 millones/ml o 40
millones/eyaculado.
Movilidad: Es indispensable para que los espermatozoides puedan llegar a las
trompas de Falopio y fertilizar el óvulo.
Vitalidad: Se realiza una tinción supravital para distinguir entre los espermatozoides
vivos y muertos. Se utiliza la tinción de eosina-nigrosina, la prueba hipoosmótica o
la tinción vital fluorescente.
Morfología: El espermatozoide debe tener la cabeza oval, sin defectos en el cuello,
pieza media y cola.
CONCLUSIÓN PERSONAL
La comprensión de la descripción de como se lleva a cabo una espermatoscopia y
los elementos que abarca para comprender mejor la conformación del semen, nos
permite observar en la muestra aquellos aspectos relevantes del semen como el
color blanco opalescente, la concentración de espermatozoides, la movilidad con la
que cuentan con un una vista natural y aumento de 40X y comparar su vitalidad
entre un frotis con azul de metileno igualmente a 40 x logrando localizar y señalar
los elementos o anormalidades que suelen presentarse comúnmente en el 10%, la
incidencia de anomalías cromosómicas en los espermatozoides es proporcional a que
cuanto más baja es la calidad seminal, mayor será el riesgo de presentar anomalías
cromosómicas, el permitirnos observar la presencia de estos datos importantes nos da
como base saberes previos que nos ayudarán a identificar si existe algún problema con
el paciente, cumpliéndose así los objetivos de la práctica.
GLOSARIO:
Azoospermia: Se define como la ausencia de espermatozoides en el eyaculado.
Afecta aproximadamente al 2% de los varones estériles y puede ser de dos tipos:
Secretora: cuando no se producen espermatozoides en el testículo
Obstructiva: cuando los conductos de la vía seminal impiden su paso
Oligozoospermia: Se presenta cuando la concentración de los espermatozoides es
inferior de 15 millones por mililitro o cuando el número total de espermatozoides es
inferior a 39 millones totales.
Astenozoospermia: Se define como la disminución del número de espermatozoides
móviles: o bien cuando la movilidad total es menor del 40% de los espermatozoides
eyaculados o bien cuando la movilidad progresiva es menor del 32%. Es la
alteración seminal más frecuente.
Teratozoospermia: Se presenta cuando la proporción de espermatozoides
morfológicamente normales es inferior al 4%.
Vous aimerez peut-être aussi
- HepatitisDocument19 pagesHepatitisLAURA MAMANI KATERIN VANIAPas encore d'évaluation
- Estados IntersexualesDocument20 pagesEstados IntersexualesMagalyPas encore d'évaluation
- Formato-Historia ClinicaDocument5 pagesFormato-Historia ClinicaAna Cristina Herrera ContrerasPas encore d'évaluation
- Métodos de Tratamiento Utilizados para La Leucemia.Document15 pagesMétodos de Tratamiento Utilizados para La Leucemia.Ariel MoralesPas encore d'évaluation
- ENF - Manual.Fundamentos I PDFDocument125 pagesENF - Manual.Fundamentos I PDFanon_140317835Pas encore d'évaluation
- ARTICULO Infertilidad Femenina ExpooDocument15 pagesARTICULO Infertilidad Femenina ExpooDaNy NavarroPas encore d'évaluation
- # 18 Deshitratacion en NiñosDocument26 pages# 18 Deshitratacion en NiñosAndrea Encinas100% (1)
- Valoración de AbdomenDocument3 pagesValoración de AbdomenNathalia RojasPas encore d'évaluation
- TRIPLOIDÍADocument6 pagesTRIPLOIDÍAvelichek67% (3)
- Pelvis - ANATOMIADocument53 pagesPelvis - ANATOMIAHugo LauPas encore d'évaluation
- Sindrome de Mala AbsorcionDocument3 pagesSindrome de Mala AbsorcionEbbi DvPas encore d'évaluation
- Manual de EXAMEN FISICODocument54 pagesManual de EXAMEN FISICOLaleska Garcia100% (1)
- Cancer BronquialDocument15 pagesCancer BronquialIvan LievanoPas encore d'évaluation
- Clase 04-Sexualidad y Ciclo de VidaDocument32 pagesClase 04-Sexualidad y Ciclo de Vidavanessa100% (1)
- SÍNDROMES GENITO UrinarioDocument7 pagesSÍNDROMES GENITO UrinarioEdgar Agustin Ortellado RamírezPas encore d'évaluation
- Sangre Informe Fisiologia BBBBDocument11 pagesSangre Informe Fisiologia BBBBJoAn RoYuPas encore d'évaluation
- Clasificación de Los ÓrganosDocument3 pagesClasificación de Los ÓrganosChrismell Leon100% (1)
- Trabajo 1. Proyecto ENCODE PDFDocument10 pagesTrabajo 1. Proyecto ENCODE PDFjordyeePas encore d'évaluation
- Reino MoneraDocument14 pagesReino MoneraEG QC100% (1)
- Trastorno Alimentario y Su Relación Con La Imagen Corporal y La Autoestima en AdolescentesDocument60 pagesTrastorno Alimentario y Su Relación Con La Imagen Corporal y La Autoestima en AdolescentesFelipe Ignacio Carillanca OyarzúnPas encore d'évaluation
- Actividad de La Unidad IIIDocument4 pagesActividad de La Unidad IIIJonathanPas encore d'évaluation
- GONORREADocument9 pagesGONORREAContreras KarinaPas encore d'évaluation
- Zonas Prostáticas de MC NealDocument7 pagesZonas Prostáticas de MC NealYanicsa LunaPas encore d'évaluation
- ANENCEFALIADocument3 pagesANENCEFALIAprueba lolPas encore d'évaluation
- Trastorno de Purinas y PirimidinasDocument31 pagesTrastorno de Purinas y PirimidinasFabian Espino TriveñoPas encore d'évaluation
- Intolerancia A La Lactosa y Azúcares ReductoresDocument21 pagesIntolerancia A La Lactosa y Azúcares ReductoresMarianaRincon0% (1)
- Resumen Sindrome Metabolico-José Isaac Santos ContrerasDocument5 pagesResumen Sindrome Metabolico-José Isaac Santos ContrerasJOSE ISAAC SANTOS CONTRERASPas encore d'évaluation
- Aplicaciones de La Células MadresDocument9 pagesAplicaciones de La Células MadresluisPas encore d'évaluation
- Genetica Generalidades e HistoriaDocument16 pagesGenetica Generalidades e Historiacami saavedraPas encore d'évaluation
- Eyaculación PrecozDocument3 pagesEyaculación PrecozDARIBEL0% (1)
- Cromosomopatias Mas FrecuentesDocument18 pagesCromosomopatias Mas FrecuentesKarla MoralesPas encore d'évaluation
- Déficit y Exceso Volumétrico de ElectrolitosDocument2 pagesDéficit y Exceso Volumétrico de ElectrolitosCarolina Ubillus Suarez0% (1)
- Mapa Conceptual (Enfermedad CrohnDocument2 pagesMapa Conceptual (Enfermedad CrohnGabriela Quispe AchilloPas encore d'évaluation
- Práctica de VDRL UsrDocument6 pagesPráctica de VDRL UsrCbz Sebastian Zermeño BrionesPas encore d'évaluation
- Formato de Historia ClinicaDocument5 pagesFormato de Historia ClinicaJose Roberto Quiroz CardonaPas encore d'évaluation
- Características de La Relación Sexual HumanaDocument3 pagesCaracterísticas de La Relación Sexual HumanaAstridPas encore d'évaluation
- Sesion 10 Sistema HematológicoDocument46 pagesSesion 10 Sistema HematológicoSHEILA JHOCELIN TANTA CHILONPas encore d'évaluation
- Balance HidricoDocument29 pagesBalance HidricoLizEvelynHuamanJuncoPas encore d'évaluation
- Alimentación Tradicional de MexicoDocument6 pagesAlimentación Tradicional de MexicoCesar OrtegaPas encore d'évaluation
- Papanicolaou Grupo 1Document37 pagesPapanicolaou Grupo 1Dayra Yamilet Encarnacion HolguinPas encore d'évaluation
- Sensibilidad Somatica 3 1222790501483926 8Document29 pagesSensibilidad Somatica 3 1222790501483926 8ajseals0% (1)
- Presentacion Seminario de AnovulacionDocument22 pagesPresentacion Seminario de AnovulacionKarla EscotoPas encore d'évaluation
- Los AmishDocument3 pagesLos AmishFrancescaMiranda0% (1)
- 5 Enfermedades Del Sistema ExcretorDocument3 pages5 Enfermedades Del Sistema ExcretorInternet YumanPas encore d'évaluation
- Como Se Realiza Una Visita DomiciliariaDocument4 pagesComo Se Realiza Una Visita Domiciliariahector meavePas encore d'évaluation
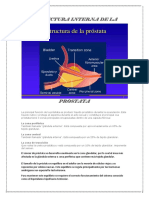
- Estructura Interna de La PróstataDocument2 pagesEstructura Interna de La PróstataRuss Sanabria100% (1)
- Poster PAAF TiroidesDocument1 pagePoster PAAF TiroidesYorman PiñatelPas encore d'évaluation
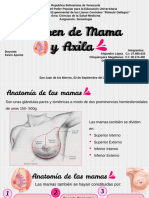
- GRUPO 3. MAMA Y AXILA. COMPLETO - SSSSIiiiiiDocument24 pagesGRUPO 3. MAMA Y AXILA. COMPLETO - SSSSIiiiiiChiquinquira MagallanesPas encore d'évaluation
- Charla Comunicacion VivencialDocument7 pagesCharla Comunicacion VivencialTito ESPINOZA CAPCHAPas encore d'évaluation
- Normas Apa de ReferenciasDocument31 pagesNormas Apa de Referenciasfaboman001Pas encore d'évaluation
- Expansion Clonal de Los Linfocitos TDocument3 pagesExpansion Clonal de Los Linfocitos TPatricia Pilar Pasco PerezPas encore d'évaluation
- Anatomia y Fisiologia de La Glandula MamariaDocument7 pagesAnatomia y Fisiologia de La Glandula Mamariaanon_6590769530% (1)
- Monografía Enfermedad de Parkinson DiagnósticoDocument10 pagesMonografía Enfermedad de Parkinson DiagnósticoKeno OyarzoPas encore d'évaluation
- Funciones de Los Endosomas y ExosomasDocument5 pagesFunciones de Los Endosomas y ExosomasShederlyn ChávezPas encore d'évaluation
- Herencia Ligada Al Cromosoma XDocument80 pagesHerencia Ligada Al Cromosoma XjppsPas encore d'évaluation
- Sarcodarios de Vida LibreDocument13 pagesSarcodarios de Vida LibreSarai VázquezPas encore d'évaluation
- Esperma To GramaDocument8 pagesEsperma To GramaJordan AlayoPas encore d'évaluation
- Esperma To GramaDocument8 pagesEsperma To GramapedroPas encore d'évaluation
- EspermogramaDocument6 pagesEspermogramaAnally paezPas encore d'évaluation
- EspermatobioscopíaDocument2 pagesEspermatobioscopíaPerlaPas encore d'évaluation
- RCP en AdultosDocument1 pageRCP en AdultosDiana SaldañaPas encore d'évaluation
- TAREAHOMEOPADocument2 pagesTAREAHOMEOPADiana SaldañaPas encore d'évaluation
- HorarioDocument1 pageHorarioDiana SaldañaPas encore d'évaluation
- MINERALOCORTICOIDESDocument4 pagesMINERALOCORTICOIDESDiana SaldañaPas encore d'évaluation
- EDEMADocument3 pagesEDEMADiana SaldañaPas encore d'évaluation
- CoraDocument1 pageCoraDiana SaldañaPas encore d'évaluation
- Dolor (Cefalea)Document35 pagesDolor (Cefalea)Diana SaldañaPas encore d'évaluation
- Rubricas de EvaluacionDocument2 pagesRubricas de EvaluacionDiana SaldañaPas encore d'évaluation
- BQDocument2 pagesBQDiana SaldañaPas encore d'évaluation
- Rubricas de Evaluacion PDFDocument1 pageRubricas de Evaluacion PDFDiana SaldañaPas encore d'évaluation
- Sintomas y Signos de La Roya en BaccharisDocument30 pagesSintomas y Signos de La Roya en BaccharisDelmi Sanabria ParedesPas encore d'évaluation
- Formula y Diagramaa FloralDocument8 pagesFormula y Diagramaa FloralEvelyn Vallejo100% (1)
- Aspectos Eticos Legales Del AbortoDocument16 pagesAspectos Eticos Legales Del AbortoMelisa Carranza Luliquis100% (1)
- Historia Clínica ObstetriciaDocument3 pagesHistoria Clínica ObstetriciaMaría Alejandra Muñoz LizcanoPas encore d'évaluation
- Ficha D Lectura de FecundaciónDocument7 pagesFicha D Lectura de FecundaciónElizabeth Huaraca ArcePas encore d'évaluation
- Proceso Del Parto NormalDocument16 pagesProceso Del Parto NormalDarlynn Mendoza Moran100% (2)
- Objetivos Espina BifidaDocument9 pagesObjetivos Espina BifidaCastillo JaimePas encore d'évaluation
- 03-11-2021 Tarea de C y TDocument2 pages03-11-2021 Tarea de C y Tjoseph vacallaPas encore d'évaluation
- Herencia MultifactorialDocument35 pagesHerencia MultifactorialDaniel Sebastian0% (1)
- ENDOMETRIOSISDocument50 pagesENDOMETRIOSISJhonaTanPas encore d'évaluation
- Guia Del Examen Extraordinario de Micro 2Document34 pagesGuia Del Examen Extraordinario de Micro 2Eyliana Herrera BarriosPas encore d'évaluation
- Triptico PueperioDocument3 pagesTriptico Pueperioliliana67% (6)
- La Higiene Personal HombresDocument30 pagesLa Higiene Personal HombresSamy SanPas encore d'évaluation
- Cruz Castro Bryan: AtentamenteDocument1 pageCruz Castro Bryan: AtentamenteBryan Cruz CPas encore d'évaluation
- Caracteristicas DominantesDocument37 pagesCaracteristicas DominantesNancy GonzalesPas encore d'évaluation
- Codigos para Cie-10 ControlesDocument3 pagesCodigos para Cie-10 ControlesKIKE RILEY HERNANDEZ100% (2)
- METODOS ANTICONCEPTIVOS ActuallDocument25 pagesMETODOS ANTICONCEPTIVOS Actuallvale_01038894% (18)
- El Aparto Reproductor MasculinoDocument4 pagesEl Aparto Reproductor MasculinoDavidPas encore d'évaluation
- Lab Genetica (1) FTCDocument10 pagesLab Genetica (1) FTCJorge Perez BernalPas encore d'évaluation
- METODOS ANTICONCEPTIVOS Sin DibujosDocument3 pagesMETODOS ANTICONCEPTIVOS Sin Dibujoslimber morenoPas encore d'évaluation
- El Síndrome de TurnerDocument2 pagesEl Síndrome de TurnerMariel ParraPas encore d'évaluation
- REPRODUCCIÓN HUMANA p1q2Document34 pagesREPRODUCCIÓN HUMANA p1q2STEVEN BRICEÑO100% (1)
- La Medicina Veterinaria en La Conservacion de Las EspeciesDocument6 pagesLa Medicina Veterinaria en La Conservacion de Las EspeciesValentina García100% (1)
- Clasificacion de InvertebradosDocument6 pagesClasificacion de InvertebradosBilly Joe Bolivar YactayoPas encore d'évaluation
- Bases Fisiológicas de La SexualidadDocument7 pagesBases Fisiológicas de La SexualidadC Ivan SGPas encore d'évaluation
- Cambios Sociales en La Vejez PDFDocument6 pagesCambios Sociales en La Vejez PDFYesica Maria NiñoPas encore d'évaluation
- Manual de Emio Julio 2024Document136 pagesManual de Emio Julio 2024Itzi Victoria RosalesPas encore d'évaluation
- Tecnica Del Masaje LingamDocument3 pagesTecnica Del Masaje LingamVicente Ballester0% (1)
- Bovino de Carne - 2011Document28 pagesBovino de Carne - 2011Jose Feliciano Maciel MendezPas encore d'évaluation
- Silva Zaquinaula Karla MarielaDocument4 pagesSilva Zaquinaula Karla MarielaAlejandro PhersonPas encore d'évaluation